Immunology Studies
Vol.
06
No.
01
(
2024
), Article ID:
81388
,
4
pages
10.12677/IS.2024.61001
免疫治疗在肿瘤治疗中的应用综述
刘家俊*,江幸燕*,吴丽艳#
珠海科技学院药学与食品科学学院,广东 珠海
收稿日期:2024年1月20日;录用日期:2024年2月20日;发布日期:2024年2月28日

摘要
癌症是对生命构成最为严重威胁的疾病之一,现有的癌症治疗方法包括手术切除原发肿瘤、放疗和化疗等,但目前防止肿瘤转移扩散的效果并不理想。随着对耐受性、免疫性和免疫抑制调节抗肿瘤免疫反应的认识的不断提高,以及靶向治疗方法的出现,这些成功案例对患者的治愈率和存活率具有相当重大的意义。目前,对于免疫治疗的研究中,许多国内外学者提出了许多切实有效的治疗方法,包括免疫检查点抑制剂、CAR-T细胞疗法、疫苗治疗以及综合免疫治疗策略。为了在实际中更高效便捷地治疗肿瘤,本文综述了现有研究中免疫治疗的原理以及常用的几种免疫疗法,为临床应用提供一定的指导建议。
关键词
免疫治疗,肿瘤,研究进展

A Review of Immunotherapy in the Treatment of Tumors
Jiajun Liu*, Xingyan Jiang*, Liyan Wu#
School of Pharmacy Food Science, Zhuhai College of Science and Technology, Zhuhai Guangdong
Received: Jan. 20th, 2024; accepted: Feb. 20th, 2024; published: Feb. 28th, 2024

ABSTRACT
Cancer is one of the most serious life-threatening diseases. Existing cancer treatments, including surgical removal of the primary tumor, radiotherapy and chemotherapy, are not currently effective in preventing metastatic spread of tumors. With the increasing understanding of tolerance, immunity and immunosuppression to regulate anti-tumor immune responses, and the emergence of targeted therapies, these successes are of considerable significance to the cure rate and survival rate of patients. Currently, many domestic and foreign scholars have proposed many effective therapeutic methods for immunotherapy, including immune checkpoint inhibitors, CAR-T cell therapy, vaccine therapy, and comprehensive immunotherapy strategies. In order to treat tumors more efficiently and conveniently in practice, this article reviews the principles of immunotherapy and several commonly used immunotherapies in the existing research, and provides certain guidance for clinical application.
Keywords:Immunotherapy, Tumor, Research Progress

Copyright © 2024 by author(s) and Hans Publishers Inc.
This work is licensed under the Creative Commons Attribution International License (CC BY 4.0).
http://creativecommons.org/licenses/by/4.0/


1. 引言
在工业化国家中,癌症是对生命构成最为严重威胁的疾病之一。尽管现有的癌症治疗方法已经非常成熟,包括手术切除原发肿瘤、放疗和化疗等,但癌症的死亡率仍然高达25%。虽然绝大多数情况下,原发性肿瘤可以通过标准疗法的组合得到有效治疗,但目前防止肿瘤转移扩散的效果并不理想。因此,彻底清除血液循环和各器官中的转移肿瘤细胞成为癌症治疗的主要目标之一 [1] 。长期以来,激活免疫系统以治疗癌症一直是免疫学和肿瘤学领域的研究目标。随着对耐受性、免疫性和免疫抑制调节抗肿瘤免疫反应的认识的不断提高,以及靶向治疗方法的出现,这些成功案例表明主动免疫治疗为癌症患者提供了持久、长效的治疗途径 [2] 。现代免疫治疗在癌症患者中的应用相对较晚。Rosenberg SA的研究中提到,4500年前,Edmund Smith就描述了外科手术切除癌症的方法 [3] 。放射治疗的诞生可追溯到伦琴发现X射线后不到1年,而现代化疗始于60年前,当时氮芥被用于治疗淋巴恶性肿瘤患者。相比之下,免疫治疗是一个相对年轻但发展迅速的领域,其未来前景备受期待 [3] 。本综述旨在全面总结免疫治疗在肿瘤治疗中的应用,包括已经获得批准的治疗方法和正在研究中的新兴治疗策略。我们将回顾免疫治疗的基本原理、关键技术和临床试验结果,并探讨其在不同肿瘤类型中的应用情况。最后,我们还将探讨未来免疫治疗的发展方向以及可能面临的挑战。通过对免疫治疗在肿瘤治疗中的综述,我们希望能够为进一步推动免疫治疗的发展和临床应用提供全面的理论基础和启示。随着科学技术不断进步和对肿瘤免疫学的深入理解,相信免疫治疗将为肿瘤患者带来更多的希望和选择。
2. 免疫治疗的基本原理
免疫是生物进化过程中获得的一项重要生理功能,用于抵御病原微生物入侵。免疫系统具有多种功能,包括消除衰老细胞、维持体内平衡、监测细胞突变,并通过免疫细胞和分子的作用防止肿瘤发生。免疫疗法通常依赖于免疫细胞与肿瘤微环境(TME)的相互作用 [4] 。
肿瘤是指异常增生的组织细胞,其生长速度较快且无生理功能。在肿瘤达到几毫米大小之前,它被称为无血管肿瘤。随后,肿瘤会尝试诱导新血管形成并依靠它们获取营养,从而变成血管性肿瘤。肿瘤细胞与正常细胞争夺空间和营养,如果成功抢占足够的营养,肿瘤就会不断生长。此外,肿瘤细胞可能通过血液或淋巴系统脱落并转移到身体其他部位,这种转移性肿瘤也被称为恶性肿瘤或癌症。癌症是正常细胞由于致癌基因过度表达、抑癌基因表达不足或失效等因素引起的恶性转化。通常情况下,正常细胞向肿瘤细胞的转化需要多次基因变 [5] 。
相关研究总结了肿瘤与免疫相互作用的七个关键步骤:1) 癌细胞被CTL (细胞毒性T淋巴细胞)识别,2) CTL杀死癌细胞,3) 释放癌细胞抗原,4) 抗原被树突状细胞(DCs)呈递细胞遇到,5) 激活和启动抗原递呈细胞(APC)和T细胞,6) 激活的CTL迁移到肿瘤部位,7) CTL浸润肿瘤 [6] 。
随着早期诊断、治疗改进以及副作用管理的更快、更有效方法的出现,大多数癌症患者的生存率显著提高。新型癌症疗法包括增强免疫反应的药物,用于直接靶向杀死癌细胞或替代和增强免疫系统功能,这些药物被称为癌症免疫疗法 [7] 。免疫系统组织复杂,由能够识别外来病原体并对外来病原体做出反应的几个部分组成,如淋巴器官、B细胞和T细胞以及细胞因子,如干扰素和集落刺激因子。免疫系统细胞分布广泛,遍布淋巴结以及其他组织和器官。然而,抗击癌症的斗争是复杂的,因为癌细胞已被证明采用了多种免疫耐受机制。肿瘤通过T调节细胞(Tregs)或抑制性髓系细胞的存在形成免疫抑制微环境,使它们能够躲避免疫系统 [8] [9] 。近年来,癌症免疫疗法取得了重大进展,从而大大改善了癌症患者的预后,经美国食品和药物管理局(FDA)批准的几种免疫疗法,如检查点抑制剂(CPI)、嵌合抗原受体(CAR) T细胞和树突状细胞疫苗,都旨在增强T细胞介导的细胞毒性来对抗癌症。这些疗法提高了患者的生存机会,尤其是血液肿瘤患者的生存机会,但很难将其应用到实体瘤治疗中。其他免疫逃逸机制,包括免疫检查点表达、诱导免疫抑制性免疫亚群(如调节性T细胞和髓源性抑制细胞(MDSC))、免疫原性抗原缺失和抗原递呈减少,使这些肿瘤能够逃避抗肿瘤免疫,为改善治疗反应提出了严峻的挑战 [10] [11] 。
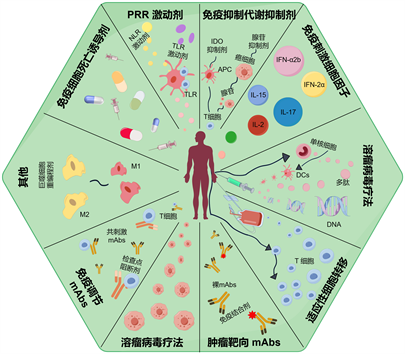
Figure 1. Anticancer immunotherapy
图1. 抗癌免疫疗法图
根据调动宿主免疫系统抗癌能力的方式,免疫疗法可分为“被动”和“主动”两种。被动免疫治疗旨在恢复宿主免疫系统对抗癌症的反应性,而主动免疫疗法旨在诱导内源性、持久的肿瘤抗原特异性免疫反应(预防或治疗)。通过使用佐剂或生物反应调节剂(如细胞因子)等刺激剂对免疫系统进行非特异性刺激,可以进一步增强针对肿瘤的免疫反应。除了在体内诱导免疫反应(将肿瘤抗原作为疫苗注射到宿主的树突状细胞中),另一种方法是在体外刺激自体树突状细胞(DCs),并将其重新应用到患者体内,以打破对肿瘤相关抗原(TAAs)的免疫耐受。另一方面,被动癌症免疫疗法通过提供大量效应分子(即肿瘤特异性抗体)或效应细胞(即细胞毒性T淋巴细胞)来提供肿瘤抗原特异性免疫反应。与主动免疫疗法相比,被动免疫治疗疗程短,需要反复应用 [12] 。
此外,本文还重点介绍了在肿瘤治疗中常用的几种免疫治疗方法,包括免疫检查点抑制剂、CAR-T细胞疗法、疫苗治疗以及综合免疫治疗策略。常用的抗癌免疫疗法请见图1。
3. 免疫检查点抑制剂
3.1. 免疫检查点抑制剂概述
近年来,免疫检查点抑制剂(ICIs)作为一类药物,通过激活机体自身免疫应答来发挥抗肿瘤作用。针对细胞毒性T淋巴细胞相关蛋白4 (CTLA-4)、程序性死亡蛋白-1 (PD-1)及其配体PD-L1等免疫检查点相关抑制剂在肿瘤的免疫治疗方面取得了显著进展,开启了肿瘤治疗的新时代 [13] 。
免疫检查点抑制剂(ICIs)的开发是免疫肿瘤学领域的一个具有重大意义的里程碑。肿瘤细胞逃避免疫监视并取得进展的机制多种多样,其中包括激活抑制抗肿瘤免疫反应的免疫检查点通路。ICIs通过中断共同抑制信号通路来恢复抗肿瘤免疫反应,促进免疫介导的肿瘤细胞清除过程 [14] 。
3.2. CTLA-4抑制剂
CTLA-4 (CD152)与CD28同源,在被激活的CD4+和CD8+ T细胞表面表达。当CD28与其配体B7-1/2结合时,会产生刺激性信号,并激活TCR信号通路,导致CTLA-4高表达,与B7-1/2竞争性结合,抑制白细胞介素-2 (IL-2)的分泌,发挥负向调节作用。此外,CTLA-4还可以通过结合CD80/CD86抑制T细胞的活化。调节性T细胞(Treg)通过CTLA-4降低CD80/CD86的表达水平,进而抑制CD28的共刺激信号通路。免疫检查点抑制剂通过上述机制发挥抗肿瘤作用,阻止Treg细胞降低CD80/CD86的表达水平,并通过抗体依赖性细胞介导的细胞毒性作用(ADCC)和吞噬作用(ADCP)来消耗Treg细胞,增加CD4+/CD8+ T细胞对肿瘤组织的浸润,并使记忆T细胞克隆性增多 [15] 。
Ipilimumab靶向细胞毒性T淋巴细胞抗原-4 (CTLA-4),是第一个被批准用于治疗晚期黑色素瘤患者的免疫检查点抑制剂 [16] [17] [18] 。此抗体可以防止T细胞受抑制并促进效应T细胞的活化和增殖 [14] 。目前,美国FDA已批准的CTLA-4抑制剂仅有Ipilimumab和Tremelimumab。Ipilimumab仅在特定情况下单药治疗黑色素瘤,其他情况下需联合治疗 [15] 。
3.3. PD-1/PD-L1抑制剂
程序性细胞死亡蛋白-1 (PD-1)是免疫反应阶段的抑制性受体,也是一种I型跨膜蛋白,大小为50~55 kDa,在外周血中的多种造血细胞中被诱导表达,并在免疫细胞(T细胞、B细胞、巨噬细胞和某些类型的树突状细胞等)和肿瘤细胞中广泛表达。PD-1主要有两种免疫调节配体,即程序性细胞死亡配体1和2 (PD-L1/PD-L2) [19] 。PD-L1是一种I型跨膜蛋白,大小为40 kDa,是PD-1的配体,广泛表达于淋巴组织和非淋巴组织,以及抗原递呈细胞(如巨噬细胞、树突状细胞)和多种肿瘤细胞。PD-1和PD-L1都属于免疫检查点蛋白家族。作为联合抑制剂,它们可以调节中枢和外周T细胞的耐受性,并通过结合和传导抑制信号来减少淋巴结中CD8+ T细胞的增殖。细胞毒性T淋巴细胞相关抗原-4 (CTLA-4)被发现后,PD-1和PD-L1抑制剂成为治疗癌症的重要免疫检查点抑制剂(ICIs) [20] [21] 。
PD-1和PD-L1是具有典型免疫球蛋白(Ig)样细胞外结构域的细胞膜蛋白受体,在细胞内结构域中进行相互作用和信号转导。肿瘤细胞上的PD-L1与T细胞上的PD-1之间的相互作用降低了T细胞的功能信号,阻止免疫系统攻击肿瘤细胞。基于免疫检查点PD-1/PD-L1通路的癌症免疫疗法在广泛的肿瘤类型中已被证明有效,并且与其他免疫疗法相比具有更低的毒性水平 [22] 。
3.4. PD-1/PD-L1抑制剂
研究发现,CTLA-4和PD-1存在于淋巴结和外围组织的网络中。在肿瘤微环境中,如果缺乏CD8+ T细胞,阻断PD-1/PD-L1通路的抗癌效果将无法实现。通过抑制B7-CTLA-4通路,不仅可以促使淋巴结内CD8+ T细胞增殖并进入肿瘤组织,还能减弱Treg细胞对抗癌作用的影响,从而增强抗肿瘤效果。这为CTLA-4抑制剂与PD-1/PD-L1抑制剂的联合治疗提供了可能性 [23] 。
目前,CTLA-4抑制剂和PD-1/PD-L1抑制剂在单药治疗方面存在一定的局限性。然而,随着PD-1/CTLA-4联合治疗药物的出现,或许能够解决其局限性,PD-1/CTLA-4联合治疗药物将成为一个充满前景的研究方向。
4. CAR-T细胞疗法
4.1. CAR-T细胞疗法的基本原理和技术
嵌合抗原受体(CAR)是一种融合蛋白,由抗原识别结构域和T细胞内信号结构域组成。CAR是模块化合成受体,由四个主要成分组成:细胞外靶抗原结合结构域,铰链区,跨膜结构域,以及一个或多个细胞内信号转导结构域 [24] 。通常情况下,CAR的抗原识别结构域是一个抗体单链可变片段。CAR细胞内部分包含T细胞信号传导结构域,可激活和增强T细胞反应。当CAR-T细胞的抗原识别结构域与携带抗原的细胞相互作用时,CAR-T细胞的内部信号结构域激活,CAR-T细胞增殖、分泌细胞因子并杀死含抗原的靶细胞,杀伤携带抗原的靶细胞,最终达到治疗肿瘤类疾病的目的 [25] 。
4.2. CAR-T细胞疗法在治疗肿瘤中的临床应用
4.2.1. 非霍奇金淋巴瘤
非霍奇金淋巴瘤(NHL)是一种常见的恶性血液系统肿瘤,由淋巴恶性肿瘤组成,其大部分源于B细胞和T细胞的祖细胞或成熟的T细胞,只有极少数来自自然杀伤(NK)细胞。其中,弥漫大B细胞淋巴瘤(DLBCL)是最为普遍的侵袭性淋巴瘤,约占所有确诊NHL的30%~35%。早期,通过化疗、免疫治疗、萨尔维奇大剂量化疗以及自体造血干细胞移植(ASCT)等治疗方式,多数患者可以获得康复。
目前,CAR-T细胞疗法在NHL患者中取得了显著的治疗效果。多项临床试验显示,CAR-T细胞疗法可以引发高度的完全缓解率和持久的治疗反应。特别是在复发或难治性B细胞淋巴瘤患者中,CAR-T细胞疗法显示出了显著的生存益处。一些CAR-T细胞产品已获得美国FDA的批准用于治疗某些类型的非霍奇金淋巴瘤。然而,CAR-T细胞疗法也存在一些挑战和副作用。其中,细胞因子释放综合征和神经毒性是最常见和严重的不良事件。因此,在实施CAR-T细胞疗法时,需要密切监测患者并及时处理相关的不良反应。总体而言,CAR-T细胞疗法作为一种创新的治疗方法,已在非霍奇金淋巴瘤患者中取得了显著的成功。然而,仍需要进一步的研究来解决副作用和提高治疗效果,以实现CAR-T细胞疗法在非霍奇金淋巴瘤中的广泛应用 [26] 。
4.2.2. 急性淋巴细胞白血病
CAR-T细胞疗法可以提取患者自身的T细胞,并用CD19抗原对其进行修饰,让新的T细胞识别并杀死表面含有抗原的癌细胞,从而提高急性淋巴细胞白血病(ALL)患者的生存率。虽然CAR-T细胞疗法可能会导致某些毒性反应,但试验表明几乎所有接受CAR-T细胞疗法的患者都能获得完全缓解。此外,该疗法成功治疗复发性ALL的完全缓解率和更长的生存率比任何其他疗法都高。然而,一些患者仍需要额外的干细胞移植和其他治疗。总的来说,CAR-T细胞疗法是一种有效的治疗方式,可以帮助改善ALL患者的治疗效果 [27] 。
4.2.3. 慢性淋巴细胞白血病
慢性淋巴细胞白血病(Chronic Lymphocytic Leukemia, CLL)是一种常见的成人白血病,它是由异常增殖和积累的成熟B淋巴细胞引起的。在慢性淋巴细胞白血病中,淋巴细胞的生命周期延长,导致体内大量异常的成熟B淋巴细胞。这些淋巴细胞通常表现为小型淋巴细胞淋巴瘤样细胞(Small Lymphocytic Lymphoma-like cells, SLL),其具有典型的CD5、CD19、CD20阳性、CD23阳性以及CD79b和CD200阳性等表面标记。慢性淋巴细胞白血病患者的免疫系统功能受损,导致易感染和自身免疫反应的发生。这主要是由于异常B淋巴细胞的累积导致正常免疫细胞的数量减少和功能受阻。在慢性淋巴细胞白血病中,异常淋巴细胞通过多种生长因子和信号通路的异常激活来促进其生存和增殖。例如,B细胞受体信号、B细胞活化因子(BAFF)和NF-kB等信号通路的异常激活 [28] 。
CAR T细胞可分为四代,第一代只含有CD3 zeta结构域,第二代包含额外的协同调控分子,如CD28、ICOS、CD-137/4-1BB或OX40。第四代被设计为可诱导表达细胞因子,增强抗肿瘤免疫力,并具有自我撤回机制。CAR-T细胞疗法在某些恶性肿瘤中的良好临床反应常常伴随着各种障碍。制造和扩增自体CAR-T细胞非常困难,从健康供体中制造异源CAR-T细胞可能导致移植物抗宿主疾病。然而,异基因NK细胞降低了诱发GvDH的风险,这促使人们开始构建CAR自然杀伤(NK)细胞。对于B细胞白血病,CD19已成为具有吸引力的靶抗原,临床前研究结果表明,第二代CAR-T细胞的体内扩增能力更强,疗效也更好。最近的报道显示,CAR-T细胞治疗后可以产生长期存活且具有细胞毒性能力的CD4+细胞 [29] 。
4.2.4. 多发性骨髓瘤
多发性骨髓瘤(multiple myeloma, MM)是一种恶性血液肿瘤,主要起源于骨髓中的浆细胞(Plasma Cells),是美国第二常见的血液系统恶性肿瘤,与高死亡率相关。多发性骨髓瘤是由异常增生的浆细胞在骨髓中形成恶性肿瘤而引起的。正常情况下,浆细胞是免疫系统中产生抗体的细胞。然而,在多发性骨髓瘤中,这些浆细胞会异常增生并聚集在骨髓中,取代正常的造血功能 [30] 。
CAR-T细胞疗法是一种治疗多发性骨髓瘤的前沿疗法,其机制可以总结如下:通过嵌合抗原受体(CAR)改造的T细胞能够靶向肿瘤细胞表面的抗原,不依赖于内源性激活和协同刺激,而是通过CAR接收超生理刺激信号。CAR基因包含单链可变片段(scFv)和TCR CD3 zeta链的T细胞激活和共刺激信号结构域,以及CD28或4-1BB结构编码在一起,并通过病毒载体导入T细胞。CD19 CAR-T细胞疗法是一种成功的应用,而针对CD19治疗MM的效果也被研究。除了CAR-T细胞疗法,免疫检查点阻断疗法与采用性细胞疗法的结合也显示出潜在的治疗效果。尽管CAR-T细胞疗法出现了抗药性,但通过开发对免疫抑制微环境有抵抗力的CAR-T细胞,可以为未来骨髓瘤靶向治疗提供令人兴奋的途径 [31] 。
4.3. CAR-T细胞疗法的安全性和挑战
CAR-T细胞疗法是将患者的自体T细胞进行基因改造,使其表达特异性的抗肿瘤CAR,并经过扩增后再回输到患者体内。临床试验显示,该疗法在治疗晚期患者方面取得了非常好的效果,特别是在急性淋巴细胞白血病中的完全康复率高达92%。然而,CAR-T细胞疗法在实体瘤方面的有效转化和临床经验还有限,因为存在一些治疗障碍,例如CAR-T细胞在肿瘤内的扩增、持久性、贩运和转归等问题以及CAR-T细胞疗法仍存在一些必须解决的主要局限性,包括危及生命的CAR-T细胞相关毒性、对实体瘤的有限疗效、对B细胞恶性肿瘤的抑制和耐药性、抗原逃避、有限的持久性、贩运和肿瘤浸润能力差以及免疫抑制微环境 [24] 。
目前自体CAR-T细胞疗法的成本较高,但通过采用来自健康供体的异基因CAR-T细胞,并以低温保存产品的形式提供给患者,这种情况可能会发生改变。近期,Cellectis的UCART123获得了美国食品药品监督管理局(FDA)的批准,将进行临床试验,这也是人类首次进行异基因CAR-T细胞研究。此外,科学家们还在开发针对不同抗原靶点的异源CAR-T细胞疗法。
为了提高CAR-T细胞疗法的安全性和有效性,有一些前景广阔的方法可以考虑,如优化CAR的设计、发现更具特异性的抗原靶点、结合免疫调节药物来评估疗法、引入安全开关、改进自杀基因和删除方法以及使用替代转染策略。此外,未来的研究还可以尝试通过基因组工程手段去除或抑制内源性T细胞受体,以解决免疫毒性和自身免疫等问题。
综上所述,CAR-T细胞疗法为治疗难治或复发的癌症提供了潜在的模式转变,并展示了CAR重定向免疫系统在消除耐药、转移或复发的非血液肿瘤方面的强大潜力。与传统治疗方法不同,CAR-T细胞疗法是一种针对患者的、活的、可自我复制的药物。尽管CAR疗法在血液肿瘤方面取得了很多成功,但这只是开始,未来还需要进一步探索CAR在非血液肿瘤方面的应用 [32] 。
5. 免疫治疗
5.1. 肿瘤疫苗的设计和机制
肿瘤疫苗具有补充标准癌症疗法和靶向疗法的潜力,其作用机制是通过重新调整患者的免疫系统来寻找并消灭癌细胞。这种疫苗可能是突破当前癌症疗法内在抗药性障碍的最有希望方法之一。与全身化疗和放疗相比,免疫接种本身相对无毒,通常只会引起局部反应,如红肿、热、痒,偶尔会出现皮疹,有时还会出现类似流感症状的发热。这种疫苗诱导的免疫反应具有高度特异性,进一步拓宽了治疗窗口,使治疗效果与毒性之间的平衡更有利。治疗性癌症疫苗最吸引人的地方在于能够诱导持久的免疫记忆反应。一旦出现疾病复发的迹象,患者的免疫系统就会被重新激活,从而消灭癌细胞。这种独特功能避免了大多数癌症治疗中典型的高强度和重复性循环治疗的需要,肿瘤疫苗作为癌症治疗工具具有很大的潜力 [33] 。
5.2. 肿瘤疫苗的类别和应用
随着下一代测序(Next-generation sequencing, NGS)技术的发展,人类癌症具有成千上万种突变。免疫复合物平台的应用证明了一些肿瘤抗原可以被免疫复合物识别 [34] 。根据肿瘤抗原的不同,癌症疫苗可以分为三大类:细胞、蛋白质/肽和基因形式的设计 [35] 。细胞疫苗包括自体或异体全肿瘤细胞疫苗和自体树突状细胞疫苗,例如:将TAA作为细胞疫苗的靶向成分可能会提高抗癌效果,以PAP为靶点的树突状细胞疫苗provenge (sipuleucel-T)用于治疗转移性阉割耐药前列腺癌,是2010年首个获得FDA批准的细胞癌症疫苗 [36] 。基于蛋白质/肽的疫苗可以由TAAs、CGAs、病毒相关抗原或TSAs与不同的佐剂组成。合成肽疫苗通常由20~30个氨基酸组成,靶向肿瘤抗原的特定表位。此外,肿瘤抗原可与细胞因子、抗体或免疫原肽融合或混合,制成基于蛋白/肽的癌症疫苗,如针对肾癌、黑色素瘤和脑癌的Oncophage疫苗,以及针对NSCLC和乳腺癌的MUC1的Stimuvax (BLP25脂质体疫苗) [37] [38] [39] 。基于基因的癌症疫苗采用DNA或RNA作为肿瘤特异性抗原,以刺激免疫反应 [40] 。然而,癌症疫苗仍面临一些挑战,如多肽表位的局限性、肿瘤抗原的免疫逃避和生产成本高等问题。
其次,在癌症免疫疗法领域,基于肿瘤特异性新抗原的纳米疫苗已在多项临床试验中显示出前景 [41] [42] [43] 。此外,也有广泛报道称,存在于全细胞裂解物或肿瘤细胞膜提取物中的肿瘤相关抗原也可用于触发肿瘤特异性免疫 [44] [45] [46] 。为了获得最佳的免疫反应,抗原通常与免疫佐剂结合,以提高疫苗接种中抗原递呈细胞的抗原处理效率,从而引发疾病特异性免疫反应 [47] [48] 。但目前在许多情况下,需要通过重复给药纳米疫苗进行多重刺激才能达到最佳的预防或治疗效果 [49] [50] [51] 。12~14其中一个原因是,大多数基于肽、蛋白质或核酸的抗原通常具有较短的生物半衰期,因为它们的酶降解和身体清除能力 [52] 。然而,重复注射多次高剂量给药会降低患者的舒适度和依从性,并可能增加副作用 [53] 。因此,开发纳米疫苗递送系统具有非常大的临床意义,该系统可以通过同步、可控、以可持续的方式,从而通过单剂量注射引发强烈的免疫反应 [54] 。
肿瘤疫苗的发展已取得重大进展,肿瘤肽疫苗能够引起患者生物反应和临床反应。然而,仍存在一些问题。肿瘤细胞采用多种机制避免被免疫系统发现和破坏,如下调肿瘤抗原表达、产生免疫抑制细胞因子等 [55] 。选择最佳肿瘤抗原和抗原呈递方法是关键。未来的发展需要战略性地破坏负性免疫调节网络、增强T细胞的正性通路,并将基于细胞的肿瘤免疫疗法与调节肿瘤免疫生物学的药物相结合,以诱导高质量、持久的肿瘤特异性T细胞反应,为癌症患者带来临床获益。因此,在肿瘤疫苗的研究和临床试验中,需要关注这些问题并制定合理的治疗方案 [33] 。
6. 综合免疫治疗策略
6.1. 化疗与免疫疗法相结合
尽管取得了长足进步,但晚期癌症治疗仍面临挑战。许多癌症类型无法满足传统治疗的需求。因此,开发有效的综合治疗方法至关重要 [56] 。化疗药物可影响免疫系统,导致淋巴细胞减少、循环T细胞比例下降 [57] ,从而削弱T细胞的功能和抗肿瘤免疫反应 [58] 。然而,某些化疗药物在非细胞毒性剂量下可能增加抗原递呈和诱导CD8 T细胞应答的能力,例如:紫杉醇、多柔比星、丝裂霉素C和甲氨蝶呤等几种药物 [59] [60] 。此外,化疗也可通过直接影响肿瘤细胞导致免疫原性细胞死亡,提高癌细胞对免疫杀伤的敏感性,并消除免疫抑制因子如MDSC和Tregs [61] 。
单药治疗下,通过癌症疫苗或移植少量CTLs能穿透肿瘤组织,与表达抗原的肿瘤细胞相互作用,激活CTL并释放穿孔素和GrzB杀死肿瘤细胞。但只有与CTL形成突触的肿瘤细胞会被杀死。免疫疗法受到CTL数量、特异性抗原表达的限制,以及不同肿瘤部位的免疫抑制细胞的影响。仅进行免疫疗法的患者中,只有少数人能产生明显抗肿瘤反应。化疗可破坏肿瘤基质,增加CTL进入肿瘤部位的数量 [62] 。化疗还能消除MDSC和Treg,减少肿瘤细胞产生的免疫抑制细胞因子,抑制肿瘤内负调控网络。化疗还可以上调肿瘤细胞中CI-MPR的表达,使活化的CTL释放的颗粒酶B (GrzB)被吸收到邻近肿瘤细胞中,导致肿瘤细胞凋亡并产生抗肿瘤效果。这一假设需在癌症患者身上验证,但面临挑战。联合疗法可能需要个性化开发每种化疗药物,但仍被认为是治疗晚期癌症患者的前景方法 [63] 。
6.2. 放射治疗与免疫疗法的结合
近年来,放疗与免疫系统之间的相互作用已成为癌症研究中的热点领域。免疫疗法在晚期、复发性或转移性黑色素瘤、非小细胞肺癌、肾细胞癌、头颈部癌、膀胱过渡细胞癌和前列腺癌等多种癌症中显示出潜力。然而,免疫疗法只对少数患者有效,因为它们只影响免疫周期中的特定过程,并且肿瘤细胞可能会产生抵抗机制 [64] [65] [66] [67] 。放疗通过多种方式增强免疫反应,包括诱导免疫原性细胞死亡、将T细胞募集到受照射的肿瘤、增加肿瘤细胞的易感性以及诱导树突状细胞的活化和成熟 [68] 。免疫原性细胞死亡(immunogenic cell death, ICD)与死前应激反应有关,可使细胞吸引免疫系统的注意 [67] 。这一过程可使免疫系统区分致病过程(如病毒感染或癌症)导致的细胞死亡或正常组织稳态背景下的细胞死亡。ICD的特点是以凋亡体和碎屑的形式释放肿瘤相关抗原,以及三磷酸腺苷、钙网素、HBMG-1,从而诱导树突状细胞募集,并导致其活化、抗原摄取和成熟 [69] 。其次,C-X-C基序趋化因子(10CXCL-10)的分泌也通过I型干扰素信号与ICD过程有关。第三,放疗诱导MHC I类和Fas表面受体的短暂过度表达,使肿瘤细胞更容易被细胞毒性T细胞杀伤 [70] [71] [72] 。然而,单靠放疗显然不足以诱导治疗性抗肿瘤免疫反应,尤其是针对转移性癌症,这突出表明需要采用组合免疫疗法来增强免疫系统。
许多临床研究报告称,CTLA-4抑制剂可改善局部放疗和/或腹膜反应 [73] - [78] 。PD-1/PD-L1抑制与放疗的相互作用也被报道可增强局部效应 [79] [80] [81] [82] [83] 。此外,在放疗的情况下,有足够的理由将PD-1导向疗法与CTLA-4结合使用,因为这两种免疫治疗药物都能激活非冗余的免疫机制 [77] 。
6.3. 靶向治疗与免疫疗法相结合
免疫疗法和靶向疗法的结合是目前癌症治疗领域的一个重要研究方向。两者结合的可能性具有很强的科学价值。原则上,靶向药物可诱导肿瘤快速死亡,导致新抗原的释放,而新抗原又可对免疫途径产生影响,从而增强检查点抑制剂的疗效 [84] 。另一方面,检查点抑制剂治疗可以减少耐药克隆的选择 [84] [85] 。
靶向疗法和免疫疗法是最近进入肿瘤临床的两种新型治疗方式。将它们结合使用可以产生协同治疗效果,但目前还没有进行深入研究。靶向疗法可以影响对免疫发育和功能至关重要的通路,从而优化免疫疗法产生的抗肿瘤免疫反应。靶向疗法也能促进树突状细胞成熟和T细胞的启动,增强疫苗反应和效应T细胞功能。靶向疗法还可通过增加死亡受体或“窘迫”配体的表达,使肿瘤细胞对免疫介导的杀伤敏感,提高免疫介导的肿瘤清除效率。同时,靶向疗法也可能通过抑制致瘤炎症的产生和抑制免疫抑制细胞类型,减轻肿瘤介导的免疫抑制,从而增加免疫对肿瘤靶点的破坏。在未来的临床试验中,需要考虑优化靶向疗法的剂量、顺序和时机等重要因素,以最大限度地提高抗肿瘤疗效,同时减少免疫抑制副作用 [84] 。
针对乳腺癌而言,靶向治疗结合免疫疗法为乳腺癌的治疗提供了更具体、更有效的治疗方案。抑制促进肿瘤生长和存活的特定分子仍然是靶向治疗的主要目标。一些靶向药物单独使用或与其他药物联合使用已获得美国食品及药物管理局批准,用于治疗不同亚型的乳腺癌,其中许多药物正在进行临床试验。然而,耐药性是这些药物面临的一大挑战。此外,大多数靶向疗法尚未在TNBC患者中取得临床成功。另一方面,免疫疗法已成为专门针对TNBC患者的有前景的靶向疗法。一些免疫检查点阻断剂与其他药物联用已获得美国食品及药物管理局(FDA)批准用于TNBC治疗。越来越多正在进行的试验也表明了人们对这一领域的兴趣。然而,考虑到乳腺癌的异质性,全面了解肿瘤细胞以及肿瘤微环境的分子、遗传和免疫学特征是靶向治疗或免疫治疗取得预期疗效的最重要方面。因此,迫切需要发现/开发特异性标记物,以便清楚地了解乳腺癌亚型,从而决定准确的治疗方案 [86] 。
为评估新颖的联合疗法而设计的试验在全面展示疗效方面面临诸多挑战。至关重要的是,深入了解联合疗法的生物学原理并纳入新型预测性生物标记物,可进一步提高对新型联合疗法的有效评估。创新的统计方法和更多地使用历史或外部数据源来支持联合疗法,都是可以提高试验设计效率的潜在策略 [87] 。
7. 结论
随着人们对免疫系统的机制有了更深入的了解,免疫治疗也给癌症治疗带来新的思路。免疫治疗通过刺激人体自身免疫系统,依靠自身免疫机能进行抵抗癌症。2010年,黑色素瘤患者的首批治疗结果改变了恶性肿瘤的治疗模式,经临床研究发现,四分之一接受过伊匹单抗治疗的患者存活时间超过了3年 [88] 。经过不断的努力,免疫检查点抑制剂等新药的开发在多种肿瘤中取得了前所未有的疗效,极大地改变了癌症治疗的格局,为癌症治疗提供有力的帮助 [89] ,强调了基本肿瘤免疫学的重要性,特别是免疫抑制性肿瘤微环境和肿瘤新抗原在塑造癌症发展和影响疗效方面的作用。
随着医学技术的不断进步,未来的免疫治疗实际应用也会面临新的机遇与挑战。截止目前,免疫治疗作为一种癌症治疗方法的发展还受到了一些因素的阻碍,如:最佳剂量和疗程的选择、对疗效和患者反应的预测、生物标志物的高需求、癌症免疫疗法产生的抗药性、优化的临床研究设计以确定疗效的缺乏、以及治疗成本费用高昂等。综上所述,癌症免疫治疗未来发展方向是要设计出更具针对性的治疗,开发个性化生物标志物图谱,进一步提高疗效和降低毒性的药物联合疗法,以及降低癌症发病率和复发率的免疫预防策略等 [90] 。免疫治疗是一种具有广阔前景的新型治疗方式,但是由于人体免疫系统的复杂性,要想实现个性化治疗仍然面临着许多挑战。
本文综述了免疫治疗的基础理论、关键技术和临床应用结果,并对其在不同肿瘤类型中的应用情况进行了探讨,为后续实际应用提供参考价值。
基金项目
国家级大学生创新创业训练计划项目(202313684009);广东省科技创新战略专项资金(“攀登计划”专项资金) (pdjh2023b0739);广东省大学生创新创业训练计划项目(S202313684027X);广东省大学生创新创业训练计划项目(S202313684026)。
文章引用
刘家俊,江幸燕,吴丽艳. 免疫治疗在肿瘤治疗中的应用综述
A Review of Immunotherapy in the Treatment of Tumors[J]. 免疫学研究, 2024, 06(01): 11-14. https://doi.org/10.12677/IS.2024.61001
参考文献
- 1. Marincola, F.M., Jaffee, E.M., Hicklin, D.J. and Ferrone, S. (2000) Escape of Human Solid Tumors from T-Cell Recog-nition: Molecular Mechanisms and Functional Significance. Advances in Immunology, 74, 181-273. https://doi.org/10.1016/S0065-2776(08)60911-6
- 2. Mellman, I., Coukos, G. and Dranoff, G. (2011) Cancer Immunotherapy Comes of Age. Nature, 480, 480-489. https://doi.org/10.1038/nature10673
- 3. Rosenberg, S.A. (2005) Cancer Immunotherapy Comes of Age. Nature Reviews Clinical Oncology, 2, Article No. 115. https://doi.org/10.1038/ncponc0101
- 4. Ren, X., Guo, S., Guan, X., Kang, Y., Liu, J. and Yang, X. (2022) Im-munological Classification of Tumor Types and Advances in Precision Combination Immunotherapy. Frontiers in Im-munology, 13, Article ID: 790113. https://doi.org/10.3389/fimmu.2022.790113
- 5. Chou, CS. and Friedman, A. (2016) Cancer-Immune Interaction. In: Chou, C.S. and Friedman, A., Eds., Introduction to Mathematical Biology, Springer, Cham, 137-146. https://doi.org/10.1007/978-3-319-29638-8_13
- 6. Kareva, I., Luddy, K.A., O’Farrelly, C., Gatenby, R.A. and Brown, J.S. (2021) Predator-Prey in Tumor-Immune Interactions: A Wrong Model or Just an Incomplete One? Frontiers in Immunology, 12, Article ID: 668221. https://doi.org/10.3389/fimmu.2021.668221
- 7. Schwartz, D.J., Rebeck, O.N. and Dantas, G. (2019) Complex Interactions between the Microbiome and Cancer Immune Therapy. Critical Reviews in Clinical Laboratory Sciences, 56, 567-585. https://doi.org/10.1080/10408363.2019.1660303
- 8. Perales-Puchalt, A., Wojtak, K., Duperret, E.K., Yang, X., Slager, A.M., Yan, J., Muthumani, K., Montaner, L.J. and Weiner, D.B. (2019) Engineered DNA Vaccination against Follicle-Stimulating Hormone Receptor Delays Ovarian Cancer Progression in Animal Models. Molecular Therapy, 27, 314-325. https://doi.org/10.1016/j.ymthe.2018.11.014
- 9. Hoteit, M., Oneissi, Z., Reda, R., et al. (2021) Cancer Immunotherapy: A Comprehensive Appraisal of Its Modes of Application. Oncology Letters, 22, 1-18. https://doi.org/10.3892/ol.2021.12916
- 10. Cornel, A.M., Mimpen, I.L. and Nierkens, S. (2020) MHC Class I Downregulation in Cancer: Underlying Mechanisms and Potential Targets for Cancer Immunotherapy. Cancers, 12, Ar-ticle No. 1760. https://doi.org/10.3390/cancers12071760
- 11. Sharma, P., Hu-Lieskovan, S., Wargo, J.A. and Ribas, A. (2017) Primary, Adaptive, and Acquired Resistance to Cancer Immunotherapy. Cell, 168, 707-723. https://doi.org/10.1016/j.cell.2017.01.017
- 12. Schuster, M., Nechansky, A. and Kircheis, R. (2006) Cancer Im-munotherapy. Biotechnology Journal: Healthcare Nutrition Technology, 1, 138-147. https://doi.org/10.1002/biot.200500044
- 13. Hanahan, D. (2022) Hallmarks of Cancer: New Dimensions. Cancer Discovery, 12, 31-46. https://doi.org/10.1158/2159-8290.CD-21-1059
- 14. Darvin, P., Toor, S.M., Sasidharan Nair, V., et al. (2018) Immune Checkpoint Inhibitors: Recent Progress and Potential Biomarkers. Experimental & Molecular Medicine, 50, 1-11. https://doi.org/10.1038/s12276-018-0191-1
- 15. 李涛, 张侃, 杨文雨, 等. 免疫检查点抑制剂CTLA-4在实体肿瘤治疗中的临床应用[J]. 协和医学杂志, 2023, 14(3): 652-659.
- 16. Hodi, F.S., et al. (2010) Improved Survival with Ipilimumab in Patients with Metastatic Melanoma. The New England Journal of Medicine, 363, 711-723. https://doi.org/10.1056/NEJMoa1003466
- 17. Robert, C., et al. (2011) Ipilimumab plus Dacarbazine for Previously Untreated Metastatic Melanoma. The New England Journal of Medicine, 364, 2517-2526. https://doi.org/10.1056/NEJMoa1104621
- 18. Gibney, G.T., Weiner, L.M. and Atkins, M.B. (2016) Predictive Biomarkers for Checkpoint Inhibitor-Based Immunotherapy. The Lancet Oncology, 17, e542-e551. https://doi.org/10.1016/S1470-2045(16)30406-5
- 19. Inokuchi, J. and Eto, M. (2019) Profile of Pembrolizumab in the Treatment of Patients with Unresectable or Metastatic Urothelial Carcinoma. Cancer Management and Research, 11, 4519-4528. https://doi.org/10.2147/CMAR.S167708
- 20. Sun, X., Roudi, R., Dai, T., et al. (2019) Im-mune-Related Adverse Events Associated with Programmed Cell Death Protein-1 and Programmed Cell Death Ligand 1 Inhibitors for Non-Small Cell Lung Cancer: A Prisma Systematic Review and Meta-Analysis. BMC Cancer, 19, Article No. 558. https://doi.org/10.1186/s12885-019-5701-6
- 21. Ai, L.L., Chen, J., Yan, H., He, Q.J., Luo, P.H., Xu, Z.F. and Yang, X.C. (2020) Research Status and Outlook of PD-1/PD-L1 Inhibitors for Cancer Therapy. Drug Design, De-velopment and Therapy, 14, 3625-3649. https://doi.org/10.2147/DDDT.S267433
- 22. Balar, A.V. and Weber, J.S. (2017) PD-1 and PD-L1 Antibodies in Cancer: Current Status and Future Directions. Cancer Immunology, Immunotherapy, 66, 551-564. https://doi.org/10.1007/s00262-017-1954-6
- 23. 陆林敏, 张卫平. PD-1/PDL-1及CTLA-4抑制剂治疗原发性肝癌的研究进展[J]. 浙江医学, 2018, 40(13): 1516-1519.
- 24. Sterner, R.C. and Sterner, R.M. (2021) CAR-T Cell Therapy: Current Limitations and Potential Strategies. Blood Cancer Journal, 11, Article No. 69. https://doi.org/10.1038/s41408-021-00459-7
- 25. Siddiqi, H.F., Staser, K.W. and Nambudiri, V.E. (2018) Re-search Techniques Made Simple: CAR T-Cell Therapy. Journal of Investigative Dermatology, 138, 2501-2504. https://doi.org/10.1016/j.jid.2018.09.002
- 26. Hill, L.Q., Lulla, P. and Heslop, H.E. (2019) CAR-T Cell Therapy for Non-Hodgkin Lymphomas: A New Treatment Paradigm. Advances in Cell and Gene Therapy, 2, e54. https://doi.org/10.1002/acg2.54
- 27. Langner, E. (2019) CAR T-Cell Therapy for Acute Lymphoblastic Leukemia. The Science Journal of the Lander College of Arts and Sciences, 12, 6.
- 28. Hodgson, K., Ferrer, G., Montserrat, E. and Moreno, C. (2011) Chronic Lymphocytic Leukemia and Autoimmunity: A Systematic Review. Haematologica, 96, 752-761. https://doi.org/10.3324/haematol.2010.036152
- 29. Todorovic, Z., Todorovic, D., Markovic, V., et al. (2022) CAR T Cell Therapy for Chronic Lymphocytic Leukemia: Successes and Shortcomings. Current Oncology, 29, 3647-3657. https://doi.org/10.3390/curroncol29050293
- 30. Kumar, S.K., Rajkumar, S.V., Dispenzieri, A., et al. (2008) Improved Survival in Multiple Myeloma and the Impact of Novel Therapies. Blood, 111, 2516-2520. https://doi.org/10.1182/blood-2007-10-116129
- 31. Ghosh, A., Mailankody, S., Giralt, S.A., et al. (2018) CAR T Cell Therapy for Multiple Myeloma: Where Are We Now and Where Are We Headed? Leukemia and Lymphoma, 59, 2056-2067. https://doi.org/10.1080/10428194.2017.1393668
- 32. Miliotou, A.N. and Papadopoulou, L.C. (2018) CAR T-Cell Therapy: A New Era in Cancer Immunotherapy. Current Pharmaceutical Biotechnology, 19, 5-18. https://doi.org/10.2174/1389201019666180418095526
- 33. Emens, L.A. (2006) Roadmap to a Better Therapeutic Tumor Vaccine. International Reviews of Immunology, 25, 415-443. https://doi.org/10.1080/08830180600992423
- 34. Bais, P., Namburi, S., Gatti, D.M., Zhang, X. and Chuang, J.H. (2017) CloudNeo: A Cloud Pipeline for Identifying Patient-Specific Tumor Neoantigens. Bioinformatics, 33, 3110-3112. https://doi.org/10.1093/bioinformatics/btx375
- 35. Galluzzi, L., Vacchelli, E., Pedro, J.M.B.S., et al. (2014) Classi-fication of Current Anticancer Immunotherapies. Oncotarget, 5, 12472-12508.
- 36. Cheever, M.A. and Higano, C.S. (2011) Provenge (Sipuleucel-T) in Prostate Cancer: The First FDA-Approved Therapeutic Cancer Vaccine. Clinical Cancer Research, 17, 3520-3526. https://doi.org/10.1158/1078-0432.CCR-10-3126
- 37. Butts, C., Socinski, M.A., Mitchell, P.L., et al. (2014) Tecemotide (LBLP25) versus Placebo after Chemoradiotherapy for Stage III Non-Small-Cell Lung Cancer (START): A Randomised, Double-Blind, Phase 3 Trial. The Lancet Oncology, 15, 59-68. https://doi.org/10.1016/S1470-2045(13)70510-2
- 38. di Pietro, A., Tosti, G., Ferrucci, P.F. and Testori, A. (2008) Oncophage: Step to the Future for Vaccine Therapy in Melanoma. Expert Opinion on Biological Therapy, 8, 1973-1984. https://doi.org/10.1517/14712590802517970
- 39. Xia, W., Wang, J., Xu, Y., Jiang, F. and Xu, L. (2014) L-BLP25 as a Peptide Vaccine Therapy in Non-Small Cell Lung Cancer: A Review. Journal of Thoracic Disease, 6, 1513-1520.
- 40. Aurisicchio, L. and Ciliberto, G. (2012) Genetic Cancer Vaccines: Current Status and Perspectives. Expert Opinion on Biological Therapy, 12, 1043-1058. https://doi.org/10.1517/14712598.2012.689279
- 41. Conniot, J., Scomparin, A., Peres, C., Yeini, E., Pozzi, S., Matos, A.I., Kleiner, R., Moura, L.I.F., Zupancič, E., Viana, A.S., Doron, H., Gois, P.M.P., Erez, N., Jung, S., Satchi-Fainaro, R. and Florindo, H.F. (2019) Immunization with Mannosylated Nanovaccines and Inhibition of the Im-mune-Suppressing Microenvironment Sensitizes Melanoma to Immune Checkpoint Modulators. Nature Nanotechnology, 14, 891-901. https://doi.org/10.1038/s41565-019-0512-0
- 42. Zhu, G., Zhang, F., Ni, Q., Niu, G. and Chen, X. (2017) Efficient Nanovaccine Delivery in Cancer Immunotherapy. ACS Nano, 11, 2387-2392. https://doi.org/10.1021/acsnano.7b00978
- 43. Goldberg, M.S. (2015) Immunoengineering: How Nanotechnology Can Enhance Cancer Immunotherapy. Cell, 161, 201-204. https://doi.org/10.1016/j.cell.2015.03.037
- 44. Scheetz, L., Park, K.S., Li, Q., Lowenstein, P.R., Castro, M.G., Schwendeman, A. and Moon, J.J. (2019) Engineering Pa-tient-Specific Cancer Immunotherapies. Nature Biomedical Engineering, 3, 768-782. https://doi.org/10.1038/s41551-019-0436-x
- 45. Wang, H., Sobral, M.C., Zhang, D.K.Y., Cartwright, A.N., Li, A.W., Dellacherie, M.O., Tringides, C.M., Koshy, S.T., Wucherpfennig, K.W. and Mooney, D.J. (2020) Metabolic La-beling and Targeted Modulation of Dendritic Cells. Nature Materials, 19, 1244-1252. https://doi.org/10.1038/s41563-020-0680-1
- 46. Ukidve, A., Zhao, Z., Fehnel, A., Krishnan, V., Pan, D.C., Gao, Y., Mandal, A., Muzykantov, V. and Mitragotri, S. (2020) Erythrocyte-Driven Immunization via Biomimicry of Their Natural Antigen-Presenting Function. Proceedings of the National Academy of Sciences of the United States of America, 117, 17727-17736. https://doi.org/10.1073/pnas.2002880117
- 47. Wraith, D.C., Smilek, D.E., Mitchell, D.J., Steinman, L. and McDevitt, H.O. (1989) Antigen Recognition in Autoimmune Encephalomyelitis and the Potential for Peptide-Mediated Immunotherapy. Cell, 59, 247-255. https://doi.org/10.1016/0092-8674(89)90287-0
- 48. Xia, Y., Wu, J., Wei, W., Du, Y., Wan, T., Ma, X., An, W., Guo, A., Miao, C., Yue, H., Li, S., Cao, X., Su, Z. and Ma, G. (2018) Exploiting the Pliability and Lateral Mobility of Pickering Emulsion for Enhanced Vaccination. Nature Materials, 17, 187-194. https://doi.org/10.1038/nmat5057
- 49. Singh, M., Singh, A. and Talwar, G.P. (1991) Controlled Delivery of Diphtheria Toxoid Using Biodegradable Poly(D, L-lactide) Microcapsules. Pharmaceutical Research, 8, 958-961. https://doi.org/10.1023/A:1015832302605
- 50. Cleland, J.L. (1999) Single-Administration Vaccines: Con-trolled-Release Technology to Mimic Repeated Immunizations. Trends in Biotechnology, 17, 25-29. https://doi.org/10.1016/S0167-7799(98)01272-4
- 51. Siegrist, C.A. and Aspinall, R. (2009) B-Cell Responses to Vaccination at the Extremes of Age. Nature Reviews Immunology, 9, 185-194. https://doi.org/10.1038/nri2508
- 52. Lin, C.Y., Lin, S.J., Yang, Y.C., Wang, D.Y., Cheng, H.F. and Yeh, M.K. (2015) Biodegradable Polymeric Microsphere-Based Vaccines and Their Applications in Infectious Diseases. Human Vaccines & Immunotherapeutics, 11, 650-656. https://doi.org/10.1080/21645515.2015.1009345
- 53. McLean, H.Q., Thompson, M.G., Sundaram, M.E., Meece, J.K., McClure, D.L., Friedrich, T.C. and Belongia, E.A. (2014) Impact of Repeated Vaccination on Vaccine Effectiveness against Influenza A(H3N2) and B during 8 Seasons. Clinical Infec-tious Diseases, 59, 1375-1385. https://doi.org/10.1093/cid/ciu680
- 54. Meng, Z., Zhang, Y., She, J., et al. (2021) Ultrasound-Mediated Remotely Controlled Nanovaccine Delivery for Tumor Vaccination and Individualized Cancer Im-munotherapy. Nano Letters, 21, 1228-1237. https://doi.org/10.1021/acs.nanolett.0c03646
- 55. Platsoucas, C.D., Fincke, J.E., Pappas, J., et al. (2003) Immune Responses to Human Tumors: Development of Tumor Vaccines. Anticancer Research, 23, 1969-1996.
- 56. Rosenberg, S.A., Yang, J.C. and Restifo, N.P. (2004) Cancer Immunotherapy: Moving beyond Current Vaccines. Nature Medicine, 10, 909-915. https://doi.org/10.1038/nm1100
- 57. Behl, D., Porrata, L.F., Markovic, S.N., Letendre, L., Pruthi, R.K., Hook, C.C., Tefferi, A., Elliot, M.A., Kaufmann, S.H., Mesa, R.A., et al. (2006) Absolute Lymphocyte Count Re-covery after Induction Chemotherapy Predicts Superior Survival in Acute Myelogenous Leukemia. Leukemia, 20, 29-34. https://doi.org/10.1038/sj.leu.2404032
- 58. Liseth, K., Ersvaer, E., Hervig, T. and Bruserud, O. (2010) Combina-tion of Intensive Chemotherapy and Anticancer Vaccines in the Treatment of Human Malignancies: The Hematological Experience. Journal of Biomedicine and Biotechnology, 2010, Article ID: 692097. https://doi.org/10.1155/2010/692097
- 59. Shurin, G.V., Tourkova, I.L., Kaneno, R. and Shurin, M.R. (2009) Chemotherapeutic Agents in Noncytotoxic Concentrations Increase Antigen Presentation by Dendritic Cells via an IL-12-Dependent Mechanism. The Journal of Immunology, 183, 137-144. https://doi.org/10.4049/jimmunol.0900734
- 60. Tanaka, H., Matsushima, H., Nishibu, A., Clausen, B.E. and Ta-kashima, A. (2009) Dual Therapeutic Efficacy of Vinblastine as a Unique Chemotherapeutic Agent Capable of Inducing Dendritic Cell Maturation. Cancer Research, 69, 6987-6994. https://doi.org/10.1158/0008-5472.CAN-09-1106
- 61. Herber, D.L., Nagaraj, S., Djeu, J.Y. and Gabrilovich, D.I. (2007) Mechanism and Therapeutic Reversal of Immune Suppression in Cancer. Cancer Research, 67, 5067-5069. https://doi.org/10.1158/0008-5472.CAN-07-0897
- 62. Ramakrishnan, R., Assudani, D., Nagaraj, S., Hunter, T., Cho, H.I., Antonia, S., Altiok, S., Celis, E. and Gabrilovich, D.I. (2010) Chemotherapy Enhances Tumor Cell Suscepti-bility to CTL-Mediated Killing during Cancer Immunotherapy in Mice. The Journal of Clinical Investigation, 120, 1111-1124. https://doi.org/10.1172/JCI40269
- 63. Ramakrishnan, R. and Gabrilovich, D.I. (2011) Mechanism of Synergistic Effect of Chemotherapy and Immunotherapy of Cancer. Cancer Immunology, Immunotherapy, 60, 419-423. https://doi.org/10.1007/s00262-010-0930-1
- 64. Bernstein, M.B., Krishnan, S., Hodge, J.W. and Chang, J.Y. (2016) Immunotherapy and Stereotactic Ablative Radiotherapy (ISABR): A Curative Approach? Nature Reviews Clinical Oncology, 13, 516-524. https://doi.org/10.1038/nrclinonc.2016.30
- 65. Demaria, S., Golden, E.B. and Formenti, S.C. (2015) Role of Local Radiation Therapy in Cancer Immunotherapy. JAMA Oncology, 1, 1325-1332. https://doi.org/10.1001/jamaoncol.2015.2756
- 66. Gameiro, S.R., Jammeh, M.L., Wattenberg, M.M., Tsang, K.Y., Ferrone, S. and Hodge, J.W. (2014) Radiation Induced Immunogenic Modulation of Tumor Enhances Antigen Pro-cessing and Calreticulin Exposure, Resulting in Enhanced T-Cell Killing. Oncotarget, 5, 403-416. https://doi.org/10.18632/oncotarget.1719
- 67. Galluzzi, L., Buque, A., Kepp, O., Zitvogel, L. and Kroemer, G. (2017) Immunogenic Cell Death in Cancer and Infectious Disease. Nature Reviews Immunology, 17, 97-111. https://doi.org/10.1038/nri.2016.107
- 68. Blank, C.U., Haanen, J.B., Ribas, A. and Schumacher, T.N. (2016) Can-cer Immunology. The “Cancer Immunogram”. Science, 352, 658-660. https://doi.org/10.1126/science.aaf2834
- 69. Lugade, A.A., Sorensen, E.W., Gerber, S.A., Moran, J.P., Frelinger, J.G. and Lord, E.M. (2008) Radiation-Induced IFN-Gamma Production within the Tumor Microenvironment Influences Antitumor Immunity. The Journal of Immunology, 180, 3132-3139. https://doi.org/10.4049/jimmunol.180.5.3132
- 70. Chakraborty, M., Abrams, S.I., Camphausen, K., Liu, K., Scott, T., Coleman, C.N., et al. (2003) Irradiation of Tumor Cells Up-Regulates Fas and Enhances CTL Lytic Activity and CTL Adoptive Immunotherapy. The Journal of Immunology, 170, 6338-6347. https://doi.org/10.4049/jimmunol.170.12.6338
- 71. Garnett, C.T., Palena, C., Chakraborty, M., Tsang, K.Y., Schlom, J. and Hodge, J.W. (2004) Sublethal Irradiation of Human Tumor Cells Modulates Phenotype Resulting in En-hanced Killing by Cytotoxic T Lymphocytes. Cancer Research, 64, 7985-7994. https://doi.org/10.1158/0008-5472.CAN-04-1525
- 72. Reits, E.A., Hodge, J.W., Herberts, C.A., Groothuis, T.A., Chakraborty, M., Wansley, E.K., et al. (2006) Radiation Modulates the Peptide Repertoire, Enhances MHC Class I Ex-pression, and Induces Successful Antitumor Immunotherapy. Journal of Experimental Medicine, 203, 1259-1271. https://doi.org/10.1084/jem.20052494
- 73. Dewan, M.Z., Galloway, A.E., Kawashima, N., Dewyngaert, J.K., Babb, J.S., Formenti, S.C., et al. (2009) Fractionated but Not Single-Dose Radiotherapy Induces an Immune-Mediated Abscopal Effect When Combined with Anti-CTLA-4 Antibody. Clinical Cancer Research, 15, 5379-5388. https://doi.org/10.1158/1078-0432.CCR-09-0265
- 74. Demaria, S., Kawashima, N., Yang, A.M., Devitt, M.L., Babb, J.S., Allison, J.P., et al. (2005) Immune-Mediated Inhibition of Metastases after Treatment with Local Radiation and CTLA-4 Blockade in a Mouse Model of Breast Cancer. Clinical Cancer Research, 11, 728-734. https://doi.org/10.1158/1078-0432.728.11.2
- 75. Belcaid, Z., Phallen, J.A., Zeng, J., See, A.P., Mathios, D., Gottschalk, C., et al. (2014) Focal Radiation Therapy Combined with 4-1BB Activation and CTLA-4 Blockade Yields Long-Term Survival and a Protective Antigen-Specific Memory Response in a Murine Glioma Model. PLOS ONE, 9, e101764. https://doi.org/10.1371/journal.pone.0101764
- 76. Wu, L., Wu, M.O., De la Maza, L., Yun, Z., Yu, J., Zhao, Y., et al. (2015) Targeting the Inhibitory Receptor CTLA-4 on T Cells Increased Abscopal Effects in Murine Mes-othelioma Model. Oncotarget, 6, 12468-12480. https://doi.org/10.18632/oncotarget.3487
- 77. Twyman-Saint Victor, C., Rech, A.J., Maity, A., Rengan, R., Pauken, K.E., Stelekati, E., et al. (2015) Radiation and Dual Checkpoint Blockade Activate Non-Redundant Immune Mechanisms in Cancer. Nature, 520, 373-377. https://doi.org/10.1038/nature14292
- 78. Yoshimoto, Y., Suzuki, Y., Mimura, K., Ando, K., Oike, T., Sato, H., et al. (2014) Radiotherapy-Induced Anti-Tumor Immunity Contributes to the Therapeutic Efficacy of Irradiation and Can Be Augmented by CTLA-4 Blockade in a Mouse Model. PLOS ONE, 9, e92572. https://doi.org/10.1371/journal.pone.0092572
- 79. Herter-Sprie, G.S., Koyama, S., Korideck, H., Hai, J., Deng, J., Li, Y.Y., et al. (2016) Synergy of Radiotherapy and PD-1 Blockade in Kras-Mutant Lung Cancer. JCI Insight, 1, e87415. https://doi.org/10.1172/jci.insight.87415
- 80. Dovedi, S.J., Adlard, A.L., Lipowska-Bhalla, G., McKenna, C., Jones, S., Cheadle, E.J., et al. (2014) Acquired Resistance to Fractionated Radiotherapy Can Be Overcome by Concurrent PDL1 Blockade. Cancer Research, 74, 5458-5468. https://doi.org/10.1158/0008-5472.CAN-14-1258
- 81. Deng, L., Liang, H., Burnette, B., Beckett, M., Darga, T., Weichselbaum, R.R., et al. (2014) Irradiation and Anti-PD-L1 Treat-ment Synergistically Promote Antitumor Immunity in Mice. The Journal of Clinical Investigation, 124, 687-695. https://doi.org/10.1172/JCI67313
- 82. Zeng, J., See, A.P., Phallen, J., Jackson, C.M., Belcaid, Z., Ruzevick, J., et al. (2013) Anti-PD-1 Blockade and Stereotactic Radiation Produce Long-Term Survival in Mice with Intracranial Glio-mas. International Journal of Radiation Oncology, Biology, Physics, 86, 343-349. https://doi.org/10.1016/j.ijrobp.2012.12.025
- 83. Sharabi, A.B., Nirschl, C.J., Kochel, C.M., Nirschl, T.R., Franci-ca, B.J., Velarde, E., et al. (2015) Stereotactic Radiation Therapy Augments Antigen-Specific PD-1-Mediated Antitumor Immune Responses via Cross-Presentation of Tumor Antigen. Cancer Immunology Research, 3, 345-355. https://doi.org/10.1158/2326-6066.CIR-14-0196
- 84. Vanneman, M. and Dranoff, G. (2012) Combining Immu-notherapy and Targeted Therapies in Cancer Treatment. Nature Reviews Cancer, 12, 237-251. https://doi.org/10.1038/nrc3237
- 85. Sharma, P. and Allison, J.P. (2015) Immune Checkpoint Targeting in Cancer Therapy: Toward Combination Strategies with Curative Potential. Cell, 161, 205-214. https://doi.org/10.1016/j.cell.2015.03.030
- 86. Ye, F., Dewanjee, S., Li, Y., et al. (2023) Advancements in Clinical Aspects of Targeted Therapy and Immunotherapy in Breast Cancer. Molecular Cancer, 22, Article No. 105. https://doi.org/10.1186/s12943-023-01805-y
- 87. Tan, A.C., Bagley, S.J., Wen, P.Y., et al. (2021) Systematic Re-view of Combinations of Targeted or Immunotherapy in Advanced Solid Tumors. Journal for Immunotherapy of Cancer, 9, e002459. https://doi.org/10.1136/jitc-2021-002459
- 88. Corrales, L., Scilla, K., Caglevic, C., Miller, K., Oliveira, J. and Rolfo, C. (2018) Immunotherapy in Lung Cancer: A New Age in Cancer Treatment. Advances in Experimental Medicine and Biology, 995, 65-95. https://doi.org/10.1007/978-3-030-02505-2_3
- 89. Martin-Liberal, J., de Olza, M.O., Hierro, C., Gros, A., Rodon, J. and Tabernero, J. (2017) The Expanding Role of Immunotherapy. Cancer Treatment Reviews, 54, 74-86. https://doi.org/10.1016/j.ctrv.2017.01.008
- 90. Ventola, C.L. (2017) Cancer Immunotherapy, Part 3: Challenges and Future Trends. PT, 42, 514-521.
NOTES
*共同第一作者。
#通讯作者。