Hans Journal of Ophthalmology
Vol.
08
No.
03
(
2019
), Article ID:
32264
,
9
pages
10.12677/HJO.2019.83109
Study on the Safety and Effectiveness of Personalized Orthokeratology for Controlling Myopia in Adolescents
Xiufang Lv1, Hui Zhong1, Li He1, Li Wang1, Yantong Chen1, Ligou Luo1, Haojiang Yang2*
1Department of Ophthalmology, Children Hospital of Shenzhen, Shenzhen Guangdong
2Department of Ophthalmology, The Second People’s Hospital of Shenzhen, Shenzhen Guangdong

Received: Aug. 25th, 2019; accepted: Sep. 4th, 2019; published: Sep. 23rd, 2019

ABSTRACT
Purpose: To evaluate the safety and effectiveness of personalized orthokeratology myopia in adolescents by analyzing the variation for observable indices which include visual acuity, corneal curvature, central corneal thickness, axial length, corneal endothelial cells, the tear function, contrast sensitivity, aberrations, corneal biomechanics and the incidence of various complications in myopia patients after night-wearing orthokeratology contact lenses (OK). Methods: 100 patients (total 180 eyes) were selected from the outpatient department of Shenzhen Children’s Hospital. The comparative analysis performed before wearing OK lens and wearing OK lens 1 day, 1 week, 1 month, 3 months, 6 months, 1 year, 2 years is to observe and compare the variation for observable indices after wearing OK lens. The statistical analysis used SPSS15.0 software package to compare the data before and after wearing OK lens including t test, paired t test and chi-square X2. The detection level was P = 0.05 while P < 0.05 indicates the difference is of statistical significance. Results: The diopter decline changed significantly and visual acuity improved significantly after one day. After 6 months, the best corrected visual acuity after wearing is better than before, but the difference is not statistically significant. When the contrast is 20%, 40%, 60%, there was no significant difference in the visual acuity before and after wearing (P > 0.05). The diopter decline changed significantly after 6 months. There was no obvious change in the axial axis, and the difference was not statistically significant (P > 0.05). The value of K1 and K2 decreased; the difference was statistically significant (P < 0.01). At 3 months, the corneal shape was stable, and there was no significant change in the corneal topography after long-term follow-up of 2 years. No changes of observable indices were found in the period of follow-up. Conclusions: Personalized orthokeratology is one of the safe and effective methods for treating myopia for adolescents. Clinically it is further confirmed that it can change the curvature of the cornea, reduce the diopter, improve the visual acuity of patients with myopia, and provide important reference indicators for the establishment of the prevention and control big data model of adolescent myopia. It also provides reference data for the optimization and improvement of the Ortho-K contact lenses.
Keywords:Myopia, Orthokeratology, Refractive Error
个性化角膜塑形术控制儿童青少年近视的临床研究
吕秀芳1,钟晖1,何莉1,王莉1,陈妍彤1,罗丽够1,杨浩江2*
1深圳市儿童医院眼科,广东 深圳
2深圳市第二人民医院,广东 深圳

收稿日期:2019年8月25日;录用日期:2019年9月4日;发布日期:2019年9月23日

摘 要
目的:通过观察配戴夜戴型角膜塑形镜的近视儿童青少年患者的视力,角膜曲率,角膜中央厚度,眼轴长度,角膜内皮细胞,泪液分泌功能,对比敏感度,像差及角膜生物力学等指标的变化情况及各种并发症发生率,评估个性化角膜塑形术对于控制儿童青少年近视的安全性、有效性及疗效。方法:选择我院眼科门诊就诊的8至18岁的儿童青少年近视患者100例(180眼),按照角膜塑形镜验配流程规范验配。配镜后随访2年,对比分析戴镜前、后各生物参数的变化、戴镜后疗效及并发症的发生率。采用spss15.0软件统计分析,差异具有统计学意义(P < 0.05)。结果:1) 戴镜后次日屈光度明显下降,裸眼及矫正视力改善,与戴镜前比较差异具有统计学意义(P < 0.01);戴镜6个月后最佳矫正视力好于戴镜前,但差异无统计学意义;戴镜前、后6个月在20%、40%、60%对比度矫正视力比较,差异无统计学意义(P值大于0.05)。6个月后屈光度较戴镜前明显降低,差异有统计学意义(P < 0.01);眼轴差异无统计学意义(P > 0.05)。2) 戴镜后角膜中央5 mm光学区的水平K1值与垂直K2均减小,其差异具有统计学意义(P < 0.01)。戴镜3个月角膜塑形稳定,长期随访2年的角膜地形图与戴镜3月图形比较未见明显变化。3) 戴镜2年后,其各生物参数变化与戴镜前比较,差异均无统计学意义(P > 0.05)。结论:1) 个性化角膜塑形术矫治青少年近视是安全的、有效的方法之一。2) 在临床上进一步证实了个性化角膜塑形术能改变角膜弧度,降低屈光度,提高近视患者的裸眼视力,为广大青少年近视防控大数据模型的建立提供了重要的参考指标;为角膜塑形镜优化改良提供了参考数据。
关键词 :角膜塑形术,屈光不正,近视

Copyright © 2019 by author(s) and Hans Publishers Inc.
This work is licensed under the Creative Commons Attribution International License (CC BY).
http://creativecommons.org/licenses/by/4.0/


1. 引言
随着电子信息及城市多元化的发展,全世界近视人数猛速剧增,目前中国近视人数占世界前列 [1] 。青少年近视防控一直备受临床眼科医师的关注。预防戴镜后角膜生物参数不利变化成为新时代眼科医师肩负的重担。本课题研究通过角膜地形图引导下个性化验配技术,对比分析戴镜前后角膜各生物参数指标的变化情况,评估夜戴型角膜塑形镜对于控制儿童青少年近视的安全性和有效性。收集并分析2016年8月至今在我院采用夜戴型角膜塑形术矫治儿童青少年近视的情况,现将结果报告如下:
2. 对象和方法
2.1. 实验对象
选择我院眼科门诊近视患者100例(180眼),所有检查均取得患儿及家长的知情同意,根据检查结果与家长意愿选入角膜塑形镜组。角膜塑形镜组纳入标准:年龄8~18岁,除屈光不正外,无眼部其它疾病及全身免疫系统疾病,排除圆锥角膜等病变,眼压 ≤ 21 mm Hg;近视球镜度数−0.75~−6.0 D;柱镜度数−0.25~−3.0 D,角膜散光 ≤ −1.50 D的患者采用4弧区设计的普通夜戴型“梦戴维”角膜塑形镜,角膜散光 > −1.50 D的患者选用Toric设计的夜戴型“梦戴维”角膜塑形镜。
2.2. 材料和仪器设备
本研究所采用的角膜塑形镜片均为“梦戴维”角膜塑形镜片,均为过夜配戴方法。仪器设备:电脑验光仪:NIDEK AR-330A (NIDEK, Japan)、综合验光仪:NIDEK RT-2100 (NIDEK, Japan)、非接触眼压计:TX-10 (Canon, Japan)、角膜地形图仪:Tomey TMS-4 (Tomey, Japan)、角膜内皮镜:ICONAN (USA)、眼表综合分析仪:(OCULUS)、对比敏感度检查采用上海海军医学研究所所制对比敏感度视力表,分20%、40%、60%三个水平进行检查。角膜像差检查:Zywave (博士伦,USA)、眼反应分析仪(ORA, USA)。
2.3. 方法
2.3.1. 眼科检查
远近视力、电脑验光及散瞳检影、验光、对比敏感视力、眼底检查、眼压及眼轴测量、角膜地形图、角膜内皮细胞镜检查,泪河高度及泪液分泌功能测定、非侵入式泪膜破裂时间、角膜黏滞性测量。
2.3.2. 验配方法
根据患者角膜地形图结果选择角膜塑形镜各项参数,在裂隙灯下进行角膜荧光染色以评估镜片的位置和活动度,用以选择镜片最佳参数;患者选定镜片后,需与深圳市儿童医院眼科签订《角膜塑形镜配戴知情同意书》。所有受试对象均以夜戴型为主,夜戴8~10 h,戴镜后次日进行随访,每次复查各项指标均在摘镜后1.5 h内完成。根据检查结果决定复查时间及复查次数,随访2年,随访时记录各项观察指标。
2.3.3. 统计学分析采用
spss 15.0软件包统计分析,采用t检验、卡方(χ2)检验,检测水平为P = 0.05,P < 0.05为差异具有统计学意义。
3. 结果
3.1. 裸眼视力、矫正视力、屈光度、眼轴
戴镜后次日屈光度明显下降,裸眼及矫正视力提高。6个月后100例(180患眼)裸眼视力20/20者161眼占(89.5%),矫正视力20/20者占100%,裸眼视力为20/32者5眼占(2.7%),裸眼视力20/25者14眼占(7.8%);与戴镜前比较差异具有统计学意义(P < 0.01);而矫正视力戴镜前、后比较差异并无统计学意义(P > 0.05),戴镜6个月后屈光度较戴镜前降低,其差异有统计学意义(P < 0.01),而眼轴 差异无统计学意义(P > 0.05)。角膜塑形术6个月后裸眼视力及屈光度处于稳定状态,6个月至1.5年裸眼视力有上升趋势,戴镜后1至6个月屈光度(球镜、柱镜)逐渐下降,6个月后至1.5年下降到基线,达到完全矫治效果(见图1、图2及表1)。

Figure 1. Two-year follow-up of naked and corrected visual acuity
图1. 裸眼视力及矫正视力2年随访变化

Figure 2. Two-year follow-up of naked and corrected visual acuity
图2. 裸眼视力及矫正视力2年随访变化
Table 1. Comparison of naked visual acuity, corrective visual acuity, diopter and eye axis before and 6 mo after wearing glasses ( χ ¯ ± s )
表1. 戴镜前与戴镜后6 mo裸眼视力、矫治视力、屈光度、眼轴的比较( )
3.2. 戴镜前与戴镜后长期随访2年观察各生物参数变化
角膜中央厚度、角膜内皮细胞计数,前房深度、泪液分泌功能检查、眼压变化均不明显,差异无统计学意义(P > 0.05,表2)。
3.3. 角膜地形图(K值)
戴镜后1天,1周、戴镜6 mo、1 y、2 y后角膜中央5 mm光学区的水平K1值与垂直K2均降低, 差异有统计学意义(P < 0.01)。戴镜3个月角膜塑形稳定,长期随访2年的角膜地形图与戴镜3月图形比较未见明显变化(见图3)。
Table 2. Comparison of biological parameters of 6 mo, 1 y and 2 y before and after wearing glasses ( χ ¯ ± s )
表2. 戴镜前与戴镜后6 mo、1 y、2 y各生物参数的比较( )
P1为戴镜前与戴镜后6 mo各生物参数比较,P2为戴镜前与戴镜后1年各生物参数比较,P3为戴镜前与戴镜后2年各生物参数比较。
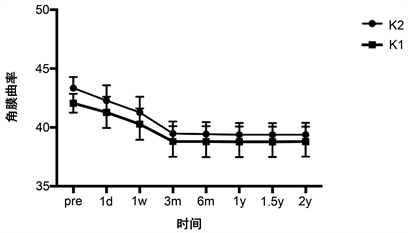
Figure 3. Changes of corneal curvature before and 1 day, 1 week, 3 months, 6 months after wearing glasses
图3. 戴镜前、戴镜后1天、1周、3月、6月……2年角膜曲率变化
3.4. 对比敏感视力
戴镜6 mo后最佳矫正视力好于戴镜前最佳矫治视力,P值 = 0.08,差异无统计学意义;对比度在20%、40%、60%时,戴镜后6 mo最佳矫正视力与戴镜前最佳矫正视力比较,P值大于0.05,差异无统计学意义;检查不同对比度视力时,测得两组瞳孔直径戴镜前后比较,p = 0.77,差异无统计学意义(见表3)。
Table 3. Comparison of the best corrected sensitive visual acuity before and 6 mo after wearing glasses ( x ¯ ± s )
表3. 戴镜前与戴镜后6 mo最佳矫正敏感视力的比较( )
3.5. 眼内像差变化
像差检查瞳孔为5.0 mm时,总像差(P1)、彗差(P2)、高阶像差(P3),戴镜前后6月比较,差异无统计学意义(见表4)。
Table 4. Aberration changes before and after wearing glasses ( χ ¯ ± s )
表4. 戴镜前与戴镜后像差变化( )
3.6. 角膜生物学属性
角膜黏滞性(corneal hysteresis, CH),戴镜前与戴镜后1 d、1 w比较CH,CH下降,差异有统计学意义,戴镜后6 mo至2年基本处于稳定期,与戴镜前比较,差异无统计学意义(见表5)。
Table 5. Corneal biological properties (CH Changes)
表5. 角膜生物学属性(CH变化)
3.7. 眼局部情况
眼局部情况荧光染色偶见点状角膜染色19眼(10.56%),停戴2天,给予玻璃酸钠滴眼液及氧氟沙星滴眼液后,症状消失,嘱继续戴镜;3眼(1.67%)见较密集的角膜染色,用药后症状未见明显改善,检查发现双眼下睑内翻倒睫,嘱停戴,158眼(87.77%)无角膜染色,5眼(2.78%)球结膜轻微充血局限于一个象限,175眼(97.22%)结膜无充血;10眼(5.56%)睑结膜表面光滑度下降,伴轻度充血。170眼(94.44%)睑结膜未见明显充血。
3.8. 戴者舒适主观感调查
综合满意度:良好者占55.4%,基本良好占44.6%;配适感觉:良好占20.1%,基本良好占79.9%;视物清晰度:良好为32.2%,基本良好为67.8%。
4. 讨论
角膜塑形术(Orthokeratology)是一种可逆性的、非手术性矫治近视的方法,它是采用角膜地形图检查技术,根据患者的角膜参数设计的一种特殊类型的高透氧性的硬性角膜接触(即角膜塑形镜Ortho-K,简称OK镜)。因其治疗范围广,不受年龄限制,非手术操作等特点 [2] [3] ,越来越被青少年近视人群所接受。
本研究通过角膜地形图引导下个性化验配技术,对比分析戴镜前、戴镜后各种生物参数的变化,发现角膜中央厚度、角膜内皮细胞计数,眼压、前房深度、泪液分泌功能差异均无统计学意义(P > 0.05)。这与谢培英等 [4] 对配戴OK镜7年患者追踪观察中央角膜厚度及内皮细胞密度、形态未见异常结果一致。大部分学者 [5] 观察了戴镜6个月后角膜生物学属性变化,发现CH戴镜1天呈下降,1月后保持稳定,3~6个月基本不变,这与我们的研究结果基本相吻合。本研究患者无严重角膜水肿发生,大多表现为即刻消失的角膜水肿。同时发现荧光染色偶见点状角膜染色10.56%,停戴2天,给予玻璃酸钠滴眼液后,症状消失,嘱继续戴镜;1.67%见较密集的角膜染色,用药后症状未见明显改善,检查发现双眼下睑内翻倒睫,嘱停戴;87.77%无角膜染色;2.78%球结膜轻微充血局限于一个象限,97.22%结膜无充血;15.56%睑结膜表面光滑度下降伴轻度充血。170眼(94.44%)睑结膜未见明显充血。本次研究中偶见散在角膜点染,可能与初戴镜片摩擦,角膜轻度缺氧,泪膜功能轻度下降有关,一般停戴2天,点人工泪液后症状消失,部分患者角膜上见划痕,可能与取戴镜片欠佳、多次重复操作有关;另外,硬性接触镜对角膜的摩擦、眼睑痉挛,频繁眨眼等均会造成角膜点状染色。本研究采用了角膜地形图引导下的个性化验配技术,大大减少配适不良情况,同时规范验配流程,密切随访,消除了各种危险因素,杜绝了角膜溃疡的发生。研究中使用非浸入式眼表分析仪动态观察泪膜破裂时间的变化,尽早预防干眼症的发生,减少角膜的损伤。因此个性化角膜塑形术矫治青少年近视是安全的。
本研究发现:配戴者在戴镜后次日屈光度降低,裸眼及矫正视力明显改善。6 mo后120例180患眼裸眼视力20/20者占161眼(89.5%),矫正视力20/20者占100%,裸眼视力为20/32者5眼(2.7%),裸眼视力20/25者14眼(7.8%);较戴镜前其差异有统计学意义(P < 0.01);戴镜6 mo后屈光度(球镜和柱镜)戴镜均降低,其差异具有统计学意义(P < 0.01)。角膜塑形术6个月后裸眼视力及屈光度处于稳定状态,6个月至1.5年裸眼视力有上升趋势,屈光度(球镜、柱镜)6个月后至1.5年下降到基线,达到完全矫治效果。Alharbi及Swarbarick研究发现 [1] [6] :佩戴角膜塑形镜3月,裸眼视力达1.0,甚至更好者占90%,平均屈光度改变了2.63 ± 0.57 D;香港理工大学等研究中心对OK镜患者随访2年后发现:1周内戴镜者裸眼视力明显提高,视力达20/20,占88.9%。这与我们的研究结果也相符合。这些都说明了角膜塑形术能提高患者裸眼视力,有效降低中低度近视。
对比敏感度是反映视功能的重要指标,可以评价人眼对不同对比度、不同空间频率物体的辨别能力 [7] 。虽然部分OK镜配戴者戴镜后裸眼视力提高,只是获得高对比度视力佳,而低对比视力提高不明显,仍有眩光、鬼影等视觉困扰,OK镜佩戴后提高视觉质量也是临床医师关注的焦点。本研究发现戴镜6 mo后,在低对比度下,矫正视力稍有下降,但差异无统计学意义;这可能与戴镜后高阶像差增加有关,降低了视觉质量,但OK镜是可逆的,这些令人不满意的视觉结果在停戴后将逐渐消失 [8] [9] 。
有学者研究发现 [9] 戴OK镜后发现角膜不规则散光增加,引入了戴镜后的高阶像差,导致术后视觉质量下降。为了解决这些问题,个体化角膜塑形术验配技术应运而生,它可以有效地降低术后高阶像差,提高了视觉质量。本次研究中我们也发现眼内像差的改变。研究发现:瞳孔为5.0 mm时,戴镜前总像差、彗差均大于戴镜后6 mo像差,P > 0.05,差异无统计学意义;戴镜前高阶像差小于戴镜后6 mo,P > 0.05,差异无统计学意义;瞳孔为6.0 mm时,戴镜前彗差、高阶像差均小于戴镜后6 mo像差,但P值大于0.05,差异无统计学意义。总像差戴镜前大于戴镜后6 mo,差异无统计学意义。Hiraoka T等 [8] 研究发现戴OK镜后,角膜的高阶像差增加,这与我们的研究结果相符合,许多学者认为 [10] [11] 高阶像差增加,戴镜后角膜不规则散光增加,都会引起对比敏感视力下降 [8] 。但也有学者认为 [8] [12] 球差能使视网膜周边离焦减少,能减少眼球生长刺激,如果能证实其可控制近视,这将是眼科领域的一大突破。
有学者报道角膜塑形镜是通过减少角膜曲率及降低屈光度,提高裸眼视力,达到矫治近视的效果 [13] 。评估角膜塑形术效果的主要指标是屈光度与角膜曲率 [14] [15] 。本研究发现:戴镜后1天,1周、戴镜6 mo、1 y、2 y后角膜中央5 mm光学区的水平K1值与垂直K2均下降,差异有统计学意义(P < 0.01)。戴镜3个月角膜塑形稳定,长期随访2年的角膜地形图与戴镜3月角膜地形图比较未见明显变化。Nieto-Bona等 [16] [17] 也报道了配戴OK镜后水平及垂直角膜曲率均下降。
本研究主要通过对比分析角膜塑形术前后全面眼生物参数的变化,证实了个性化角膜塑形术在控制、治疗近视是安全的、有效,为全国青少年近视防控大数据模型的建立提供重要的理论参考指标;为进一步规范我国角膜塑形术验配、随访流程提供依据;也为角膜塑形镜进一步优化改良提供参考。
基金项目
深圳市科技计划项目编号JCY20160429175112465。
文章引用
吕秀芳,钟 晖,何 莉,王 莉,陈妍彤,罗丽够,杨浩江. 个性化角膜塑形术控制儿童青少年近视的临床研究
Study on the Safety and Effectiveness of Personalized Orthokeratology for Controlling Myopia in Adolescents[J]. 眼科学, 2019, 08(03): 110-118. https://doi.org/10.12677/HJO.2019.83109
参考文献
- 1. Saw, S.M., Gazzard, G., Au Eong, K.G., et al. (2002) Myopia: Attempts to Arrest Progression. British Journal of Ophthalmology, 86, 1306-1311.
https://doi.org/10.1136/bjo.86.11.1306 - 2. 谢培英. 促进我国现代角膜塑形术的健康发展[J]. 中华眼科杂志, 2007, 43(8): 547-549.
- 3. Mountford, J. and Noack, D.A. (1998) Mathematical Model for Corneal Shape Changes Associated with Ortho-k. Contact Lens Spectrum, 13, 39-45.
- 4. Swarbrick, H.A. (2006) Orthokeratology Review and Update. Clinical and Experimental Optometry, 89, 124-143.
https://doi.org/10.1111/j.1444-0938.2006.00044.x - 5. Hiraoka, T., Matsumoto, Y., Okamoto, F., et al. (2005) Corneal High-er-Order Aberrations Induced by Overnight Orthokeratology. American Journal of Ophthalmology, 139, 429-436.
https://doi.org/10.1016/j.ajo.2004.10.006 - 6. Hiraoka, T., Okamoto, C., Ishii, Y., et al. (2007) Contrast Sensitivity Function and Ocular Higher-Order Aberrations Following Overnight Orthokeratology. Investigative Ophthalmology & Visual Science, 48, 550-556.
https://doi.org/10.1167/iovs.06-0914 - 7. Kakita, T., Hiraoka, T. and Oshika, T. (2011) Influence of Overnight Orthokeratology on Axial Elongation in Childhood Myopia. Investigative Ophthalmology & Visual Science, 52, 2170-2174.
https://doi.org/10.1167/iovs.10-5485 - 8. Alharbi, A. and Swarbric, H.A. (2003) The Effects of Overnight Ok Lens Wear on Corneal Thickness. Investigative Ophthalmology & Visual Science, 44, 2518-2523.
https://doi.org/10.1167/iovs.02-0680 - 9. 陈春明, 钟红, 程立波, 等. 夜戴型⻆角膜塑形镜对视觉质量量影响探讨[J]. 国际眼科杂志, 2015(12): 2127-2129.
- 10. Ragerio, A., Costa, R.A., Williams, G.A., et al. (2006) Twofold Illumination Photedynamic Therapy Scheme for Suhfoveal Choroidal Neovascularlzation in Pathologic Myopia-Results from a Randomized Pilot Study. Retina, 26, 757-764.
https://doi.org/10.1097/01.iae.0000244260.52901.2e - 11. Chen, Z., Niu, L., Xue, F., et al. (2012) Impact of Pupil Diameter on Axial Growth in Orthokeratology. Optometry and Vision Science: Official Publication of the American Academy of Optometry, 89, 1636-1640.
https://doi.org/10.1097/OPX.0b013e31826c1831 - 12. Tong, L., Huang, X.L., Koh, A.L., et al. (2009) Atropine for the Treat-ment of Childhood Myopia: Effect on Myopia Progression after Cessation of Atropine. Ophthalmology, 116, 572-579.
https://doi.org/10.1016/j.ophtha.2008.10.020 - 13. Chua, W.H., Balakrishnan, V., Chan, Y.H., et al. (2006) Atropine for the Treatment of Childhood Myopia. Ophthalmology, 113, 2285-2291.
https://doi.org/10.1016/j.ophtha.2006.05.062 - 14. Mika, R., Morgan, B., Cron, M., et al. (2007) Safety and Efficacy of Overnight Orthokeratology in Myopic Children. Optometry, 78, 225-231.
https://doi.org/10.1016/j.optm.2006.12.013 - 15. Nieto-Bona, A., Gonzalez-Mesa, A., Nieto-Bona, M.P., et al. (2011) Long-Term Changes in Corneal Morphology Induced by Overnight Orthokeratology. Current Eye Research, 36, 895-904.
https://doi.org/10.3109/02713683.2011.593723 - 16. Mok, A.K. and Chung, C.S. (2011) Seven-Year Retrospective Analysis of the Myopic Control Effect of Orthokeratology in Children a Pilot Study. Clinical Optometry, 3, 1-4.
https://doi.org/10.2147/OPTO.S16599 - 17. Ganesan, P. and Wildsoet, C.F. (2010) Pharmaceutical Intervention for Myopia Control. Expert Review of Ophthalmology, 5, 759-787.
https://doi.org/10.1586/eop.10.67
NOTES
*通讯作者。
